Гипертония. Причины, профилактика, лечение - Страница 3
♦ поражении основных артерий почек – атеросклерозе, фибромышечной дисплазии, аорто-артериите;
• эндокринные – возникают при заболеваниях эндокринной системы: феохромоцитоме, тиреотоксикозе, синдроме Иценко – Кушинга;
• гемодинамические – являются следствием заболеваний артерий и сердца: пороков сердца, атеросклероза аорты, коаргтации аорты;
• нейрогенные – развиваются при болезнях и органических поражениях центральной нервной системы: новообразованиях мозга, энцефалите, менингите, травмах мозга;
• экзогенные – возникают под воздействием внешних причин: отравления, злоупотребления алкоголем.
Признаки повышения давления
Если человек не обращается к врачу, дома не имеет тонометра, чувствует себя хорошо, то может годами ходить с высокими показателями артериального давления, даже не подозревая наличия у себя артериальной гипертензии. Вот поэтому кардиологи часто называют гипертонию немым убийцей. Человек не корректирует своевременно уровень артериального давления, гипертония прогрессирует, развиваются осложнения, и только тогда выясняется, что причиной всему артериальная гипертензия.
По каким же признакам можно заподозрить повышение артериального давления? Вот несколько тревожных симптомов, при появлении которых вы должны обязательно измерить у себя артериальное давление:
• головная боль пульсирующего характера умеренной интенсивности в виде тяжести в области затылка, реже в области темени и висков, возникающая утром при пробуждении, в конце рабочего дня, при психоэмоциональных нагрузках, при изменении погоды;
• головокружение;
• шум в ушах;
• нарушение зрения, мелькание мушек или сетка перед глазами;
• раздражительность;
• уменьшение работоспособности;
• общая слабость;
• плохой сон и засыпание, бессонница;
• дискомфорт и сжимающие боли в загрудинной области.

Осложнения гипертонии
Коварство артериальной гипертензии заключается в том, что риск развития осложнений никак не зависит от того, насколько плохо вы себя ощущаете при высоких цифрах давления. Поэтому риск развития сердечно-сосудистых проблем при артериальной гипертензии определяется по наличию факторов риска. Последние значительно повышают суммарный риск развития осложнений, влияют на прогноз заболевания и определяют тактику лечения.
Выделяют несколько групп таких факторов:
• факторы, влияющие на прогноз заболевания и определяющие риск развития заболеваний сердечно-сосудистой системы;
• поражения органов-мишеней;
• сопутствующие заболевания.
Факторы риска развития заболеваний сердечно-сосудистой системы
Факторы, влияющие на прогноз артериальной гипертензии и определяющие риск развития заболеваний сердечно-сосудистой системы в свою очередь подразделяются на две большие подгруппы: основные и дополнительные факторы.
К основным относятся:
• возраст и пол. Риск развития осложнений в виде заболеваний значительно выше у мужчин старше 55 лет и у женщин старше 65 лет;
• курение. Риск повышается при курении любого количества сигарет любой «легкости»;
• уровень холестерина в крови. Риск развития заболеваний выше при следующих показателях холестерина крови:
♦ общий холестерин – выше 6,5 ммоль/л, или 250 мг/дл;
♦ холестерин низкой плотности – выше 4,0 ммоль/л, или 155 мг/дл;
♦ холестерин высокой плотности – ниже 1,0 ммоль/л, или 40 мг/дл, у мужчин и ниже 1,2 ммоль/л, или 48 мг/дл, у женщин;
• наличие у кровных родственников (женщин моложе 65 лет и мужчин моложе 55 лет) ранних сердечно-сосудистых заболеваний, особенно с осложнениями;
• ожирение. Риск развития осложнений повышается при окружности талии у мужчин 102 см и больше, у женщин – 88 см и больше;
• повышенное содержание уровня С-реактивного белка в биохимическом анализе крови – 1 мг/дл и более.
Дополнительные факторы:
• нарушение толерантности к углеводам (небольшое повышение уровня сахара в крови);
• микроальбуминурия при сахарном диабете (небольшое содержание белка в моче);
• гиподинамия (малоподвижный образ жизни);
• повышение уровня фибриногена в крови.
Оценка собственных факторов риска развития сердечно-сосудистых заболеваний и составление плана по оздоровлению
Для начала нужно выявить свои факторы риска. Хорошо подумайте и выпишите факторы риска, которые имеются именно у вас. Из них выберите те, на которые вы можете повлиять. Например, изменить свой возраст и стать моложе вы никак не сможете, а вот вести более активный образ жизни – вполне. Для удобства составления плана вам понадобится табл. 1.1.
В первый столбец запишите все факторы риска, на которые вы можете повлиять. Во втором столбце напротив каждого фактора отметьте важность его для вас: знаком «+» – наиболее важные, знаком «-» – менее важные. В третьем столбце аналогичным образом отметьте легкость изменения вами фактора: «+» – легкие для изменения и «-» – трудные, требующие от вас определенных усилий, средств и времени.
Таблица 1.1. Определение индивидуальных факторов риска развития сердечно-сосудистых осложнений
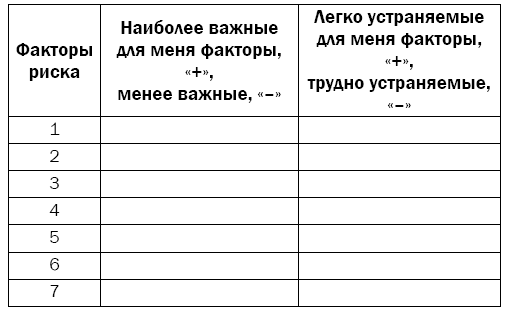
Когда таблица будет полностью заполнена, можете переходить к следующему этапу – составлению плана оздоровления. Для этого вам понадобится табл. 1.2.
Таблица 1.2. Индивидуальный план действий по оздоровлению
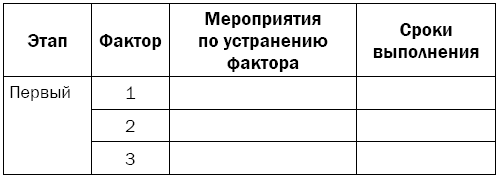
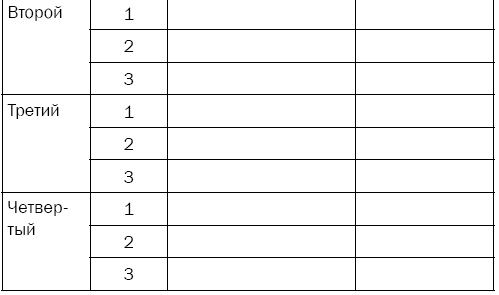
Для начала нужно определенным образом сгруппировать факторы по этапам. Для этого к первому этапу отнесите факторы, получившие от вас два плюса: наиболее важные и легко изменяемые. Во второй этап запишите факторы, отмеченные знаками «-»/«+»: менее важные и легко модифицируемые. В третий этап должны попасть факторы, получившие знаки «+»/«-»: важные, но трудно поддающиеся вашему изменению. И к последнему этапу отнесите все оставшиеся факторы, получившие по два минуса: менее важные и трудно исправляемые.
Теперь можно перейти непосредственно к планированию мероприятий. Напротив каждого фактора запишите конкретные мероприятия по ликвидации факторов риска, которые вы реально можете выполнить. И в последнюю очередь отразите реальные сроки, когда вы сможете завершить эти мероприятия.
Таким образом, вы получите поэтапный план конкретных мероприятий по оздоровлению и уменьшению риска развития сердечно-сосудистых заболеваний именно у вас.
Органы-мишени
При артериальной гипертензии чаще всего повреждаются определенные органы. Поэтому их называют органы-мишени. К ним относятся:
• сердце;
• головной мозг;
• сосуды;
• почки;
• глазное дно.
Поражение этих органов можно заподозрить по наличию определенных симптомов.
При поражении сердца появляются:
• боли в загрудинной области, называемые еще кардиалгиями;
• одышка;
• учащенное сердцебиение (тахикардия). Поражение сердца подтверждается гипертрофией (увеличением) левого желудочка при электрокардиографическом (ЭКГ), ультразвуковом или рентгенологическом исследованиях.
Поражение головного мозга проявляется:
• головными болями;
• головокружением;
• нарушением зрения (мелькание мушек, звездочек, сетки перед глазами);
• тошнотой;